Стенокардия напряжения
При классической стенокардии напряжения (стенокардия Гебердена) электрокардиографические признаки ограничены изменением конечной части желудочкового комплекса QRS и в отличие от инфаркта миокарда не наблюдается стадийной последовательности изменения сегмента S—Т и зубца Т.
Этой стенокардии свойственны разнообразные изменения конечной части желудочкового комплекса:
а) депрессия сегмента S—Т до 0,2 mV,
б) различные изменения зубца Т — уменьшение амплитуды, изоэлектричность, двухфазность или негативность.
Особо следует отметить, что указанные изменения носят очаговый характер, т.е. регистрируются в одном или двух отведениях, поскольку гипоксия имеет место в бассейне определенной веточки коронарной артерии и носит локальный характер.
К сожалению, указанные изменения ЭКГ могут наблюдаться при многих других заболеваниях и патологических состояниях, что существенно снижает диагностическую ценность ЭКГ в распознавании стенокардии.
Стенокардия Принцметала
Иногда при регистрации ЭКГ у пациентов во время ангинозного приступа или тотчас после него, на электрокардиограмме определяются признаки, свойственные острой или подострой стадии инфаркта миокарда, а именно — горизонтальный подъем сегмента S—Т выше изолинии.
Однако этот подъем сегмента сохраняется секунды или минуты, электрокардиограмма быстро возвращается к нормальной в отличие от инфаркта миокарда, при котором подъем сегмента S—Т сохраняется около месяца.
Такая картина наблюдается при особой форме стенокардии (стенокардия Принцметала) и свидетельствует о повреждении субэпикардиальных слоев миокарда, чаще всего в результате коронароспазма.
Аневризма сердца
Последовательное изменение ЭКГ при инфаркте миокарда в зависимости от стадии этого заболевания строго закономерно.
Однако в практике иногда возникают ситуации, когда ЭКГ признаки острой или подострой стадии инфаркта миокарда сохраняются длительное время и не переходят в стадию рубцевания. Иными словами, на ЭКГ довольно долго регистрируется приподнятость сегмента S—Т выше изолинии.
В этом случае говорят о «застывшей монофазной кривой», которая свидетельствует о возможном формировании постинфарктной аневризмы сердца. Эхокардиографическое исследование помогает подтвердить ее.
Тромбоэмболия легочной артерии
При тромбоэмболии легочной артерии (ТЭЛА) ЭКГ отображает резко изменившиеся условия внутрисердечной гемодинамики, конкретно — перегрузку правых отделов сердца, которая проявляется несколькими электрокардиографическими вариантами:
1. Первый ЭКГ вариант — синдром SI-QIII-TIII.
2. Второй ЭКГ вариант — остро возникшая гипертрофия правых отделов сердца.
3. Третий ЭКГ вариант — остро возникшие наджелудочковые тахиаритмии.
Синдром SI-QIII-TIII
При первом ЭКГ варианте ТЭЛА на электрокардиограмме появляются глубокие зубец S в I стандартном и зубец Q в III стандартном отведениях, а зубец Т в III стандартном отведении становится отрицательным.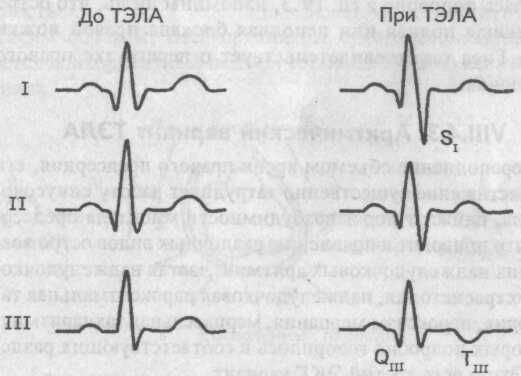
Электрокардиографический синдром SI-QIII-TIII
Особо значимыми становятся указанные изменения ЭКГ при определении их в динамике, т.е. при сопоставлении исследуемой электрокардиограммы с предыдущими, зарегистрированными ранее, до возникновения ТЭЛА.
Появление (или углубление) зубца Q в III стандартном отведении в сочетании с развивающейся негативностью зубца Т здесь же весьма напоминает ЭКГ картину при заднем (нижнем) инфаркте миокарда, что следует иметь в виду при дифференциальной диагностике ТЭЛА.
Острая перегрузка правого сердца
Резкое переполнение объемом крови правых отделов сердца, наблюдаемое при ТЭЛА, проявляется на электрокардиограмме признаками остро возникший гипертрофии этих отделов: правого предсердия и правого желудочка (второй ЭКГ вариант).
Гипертрофия правого предсердия проявляется на ЭКГ феноменом Р-pulmonale — высокий заостренный зубец Р во II стандартном отведении.
Гипертрофия правого желудочка с перегрузкой описывалась подробно выше, напомним лишь, что остро возникшая полная или неполная блокада правой ножки пучка Гиса также свидетельствует о перегрузке правого желудочка.
Аритмический вариант ТЭЛА
Переполнение объемом крови правого предсердия, его перерастяжение существенно затрудняет работу синусового узла, снижает порог возбудимости миокарда предсердия, что приводит к появлению различных видов остро возникших наджелудочковых аритмий: частая наджелудочковая экстрасистолия, наджелудочковая пароксизмальная тахикардия, пароксизм мерцания, мерцательная тахиаритмия, о которых подробно говорилось в соответствующих разделах. Это и есть третий ЭКГ вариант.
Естественно, выделенные нами три различных ЭКГ варианта ТЭЛА не охватывают все многообразие изменений кардиограммы при этой патологии. Могут быть сочетания вариантов, возможно, есть и иные проявления (подъем сегмента S—Т в V1, V2, VЗ, появление глубокого зубца S во всех грудных отведениях), однако рассмотренная нами ЭКГ картина при ТЭЛА встречается наиболее часто.
Фибринозный перикардит
Воспаление перикардиальной сорочки меняет ее электрическое состояние, что приводит к формированию так называемых «токов воспаления», которые направлены от сердца.
Поэтому любой электрод, находящийся над областью сердца, регистрирует эти «токи воспаления», направленные на него, что графически отображается на электрокардиограмме подъемом сегмента S—Т во всех отведениях. Такой содружественный подъем сегмента S—Т во всех, даже противоположных друг другу, отведениях, называется конкордантностью.
Таким образом, ЭКГ-признаком сухого перикардита является конкордантный подъем сегмента S—Т во всех отведениях.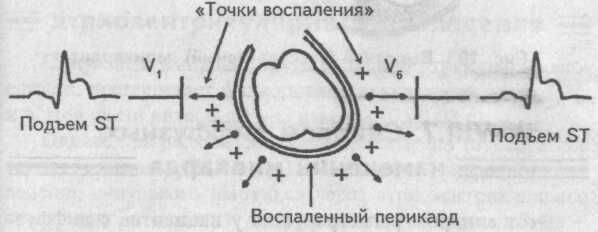
Фибринозный (сухой) перикардит
Симптоматика сухого перикардита (боль в прекардиальной области) в сочетании с ЭКГ изменениями (подъем сегмента S—Т) весьма напоминает картину инфаркта миокарда. Именно конкордантный подъем сегмента S—Т, а не дискордантность его, наблюдаемая при инфаркте, помогает правильно дифференцировать эти два заболевания.
Эксудативный перикардит
При выпотном перикардите между сердцем и его перикардиальной сорочкой накапливается жидкость, которая затрудняет проведение электрического импульса от миокарда к регистрирующим электродам. Электрический импульс доходит к ним заметно ослабленным.
Поэтому ЭКГ признаком экссудативного перикардита является значительное снижение вольтажа всех зубцов предсердно-желудочкового комплекса во всех отведениях.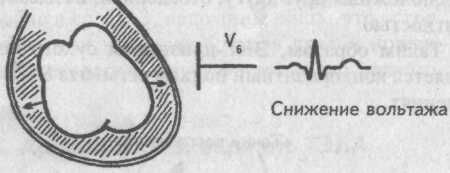
Выпотной (экссудативный) перикардит
Синдром диффузных изменений миокарда
Этот синдром регистрируется у пациентов с диффузными заболеваниями миокарда — миокардитами, дистрофиями миокарда, миокардиосклерозами.
Само название синдрома предполагает, что изменения имеют место в миокарде всех отделов сердца — предсердиях, передней, задней и боковой стенках обоих желудочков, в межжелудочковой перегородке. Следовательно, на ЭКГ эти изменения будут регистрироваться практически во всех отведениях, в отличие от очаговых изменений миокарда, ограниченных одним или двумя конкретными отведениями.
При синдроме диффузных изменений миокарда на электрокардиограмме можно увидеть:
1. Снижение вольтажа зубца R.
2. Депрессию сегмента S—Т.
3. Различные изменения зубца Т:
— снижение вольтажа,
— двухфазность,
— уплощенность,
— негативность,
— умеренное расширение.
4. Нарушения внутрижелудочковой проводимости:
— неспецифические (очаговые блокады),
— неполная блокада правой ножки пучка Гиса,
— синдром удлиненного интервала Q—Т.
Важно подчеркнуть, что эти изменения будут наблюдаться практически во всех отведениях, сохраняться несколько месяцев и далеко не во всех случаях отмечаться в полном перечисленном «ассортименте».
Синдром ускоренного атриовентрикулярного проведения
Синусовый импульс, проходя атриовентрикулярное соединение, претерпевает физиологическую задержку, и в этой связи интервал Р—Q равен 0,10+-0,02 с.
Однако при ряде заболеваний и состояний (пубертатное сердце, климакс, НЦД и др.) наблюдается ускоренное проведение синусового импульса через атриовентрикулярное соединение, что значительно укорачивает интервал Р—Q.
Указанный феномен был описан несколькими исследователями и в их честь назван синдромом Клерка—Леви—Кристеско, сокращенно — CLC (по первым латинским буквам фамилий).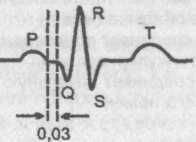
Синдромом Клерка—Леви—Кристеско
Таким образом, ЭКГ признаком синдрома CLC является укорочение интервала Р—Q при нормальной форме и продолжительности желудочкового комплекса QRS (к желудочкам импульс попадает обычным путем).
Синдромы преждевременного возбуждения желудочков
Суть различных синдромов преждевременного возбуждения желудочков заключается в том, что синусовый импульс от предсердий к желудочкам проводится одновременно двумя различным путям: по артиовентрикулярному соединению и по дополнительным проводящим пучкам. По этим дополнительным путям синусовый импульс достигает части желудочков быстрее того же импульса, который пойдет обычно — через атриовентрикулярное соединение, претерпевая в нем физиологическую задержку.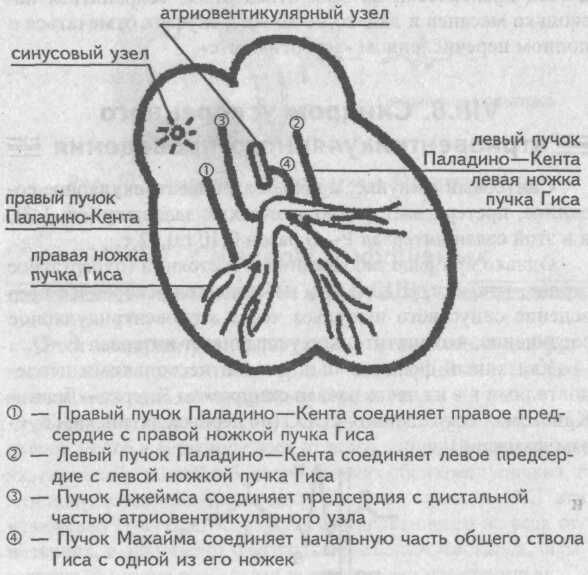
Дополнительные проводящие пучки
Иными словами, дополнительный пучок представляет собой «короткую дорогу», по которой синусовый импульс обходит стороной атриовентрикулярный узел и преждевременно активизирует часть желудочков.
Эти дополнительные пучки проводящей ткани, расположенные между предсердиями и желудочками, названы по имени авторов, которые их открыли.
Выделяют пучки Паладино—Кента правый и левый, Махайма и Джеймса. В зависимости от того, по какому из них проходит синусовый импульс к желудочкам, различают несколько синдромов преждевременного их возбуждения.
Синдром Вольфа—Паркинсона—Уайта (WPW), тип А
При этом синдроме синусовый импульс, пройдя по левому пучку Паладино—Кента, возбуждает часть левого желудочка раньше остальных частей желудочков, которые активизируется немного позднее импульсом, пришедшим по нормальному пути — через атриовентрикулярное соединение.
Следовательно, происходит:
во-первых, преждевременное, т.е. раньше, чем в норме, возбуждение желудочков, конкретно части левого желудочка, что проявляется на ЭКГ укороченным интервалом Р—Q (менее 0,10 с),
во-вторых, постепенное возбуждение мышечных слоев левого желудочка, который активируется как бы «послойно», что
приводит к формированию на ЭКГ волны дельта.
Волна дельта — это патологически измененная уширенная и зазубренная начальная часть восходящего колена зубца R,
в-третьих, не одновременное, как обычно, а последовательное возбуждение обоих желудочков — преждевременно активизируются левый желудочек, затем межжелудочковая перегородка и, наконец, правый желудочек, т.е. ход возбуждения напоминает таковой, как при блокаде правой ножки пучка Гиса.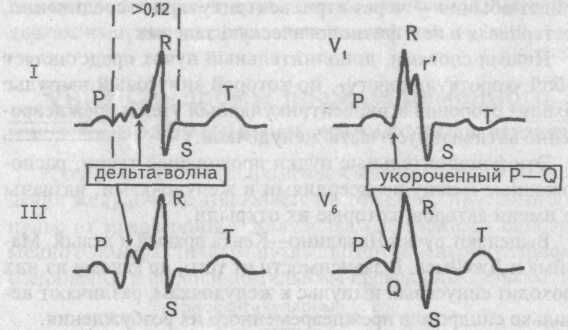
ЭКГ при синдроме WPW, тип А
Таким образом, ЭКГ признаками синдрома WPW типа А являются:
1. Укороченный, менее 0,10 с интервал Р—Q (Р—R).
2. Положительная волна дельта в отведениях от передней стенки и отрицательная дельта-волна в отведениях от задней стенки левого желудочка, напоминающая патологический зубец Q.
3. Уширение комплекса QRS более 0,12 с, деформация его, напоминающая блокаду правой ножки пучка Гиса.
Синдром Вольфа—Паркинсона—Уайта (WPW), тип В
При этом синдроме синусовый импульс, пройдя по правому пучку Паладино—Кента, активизирует часть правого желудочка раньше, чем произойдет обычное возбуждение обоих желудочков от импульса, пришедшего через атриовентрикулярное соединение.
Как и при типе A, происходит:
во-первых, преждевременное возбуждение желудочков, а именно — части правого желудочка (интервал Р—Q укорочен),
во-вторых, постепенная, послойная активация мышечных масс правого желудочка, что приводит к формированию волны дельта,
в-третьих, не одновременное возбуждение обоих желудочков: преждевременная активация сначала части правого желудочка, затем всего его, потом межжелудочковой перегородки и, наконец, левого желудочка. Такой ход возбуждения желудочков напоминает блокаду левой ножки пучка Гиса.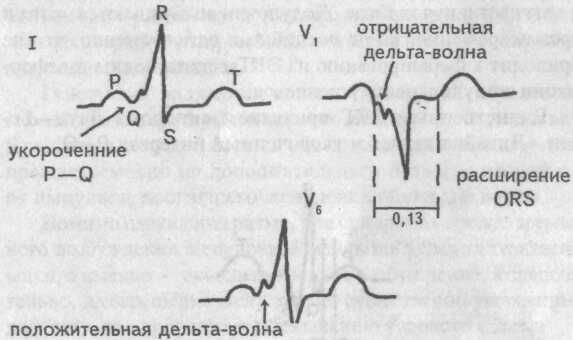
ЭКГ при синдроме WPW, тип В
Подытожим ЭКГ признаки синдрома WPW, тип В
1. Укороченный интервал Р—Q (менее 0,10 с)
2. Отрицательная волна дельта в правых грудных и положительная в левых грудных отведениях.
3. Уширение комплекса QRS более 0,12 с, деформация его, напоминающая блокаду левой ножки пучка Гиса.
Следует отметить, что существует немало как переходных форм синдрома WPW от типа А к типу В, так и их сочетание, называемое A—B типом синдрома WPW. Все это приводит к большому многообразию ЭКГ картины этого синдрома.
Синдром WPW развивается не только при функционировании дополнительных путей Паладино—Кента, но и при одновременном активировании сразу двух пучков — Джеймса и Махайма.
Активация же только одного пучка Джеймса приводит к формированию синдрома LGL.
Синдром Лаун—Геном—Ливайна (LGL)
При данном синдроме синусовый импульс проходит по пучку Джеймса, минуя атриовентрикулярное соединение, и вступает в пучок Гиса. Желудочки возбуждаются, хотя и преждевременно, но не послойно и одновременно, что не приводит к формированию на ЭКГ дельта-волны и деформации желудочкового комплекса.
Единственным ЭКГ признаком синдрома Лаун—Генон—Ливайна является укороченный интервал Р—Q.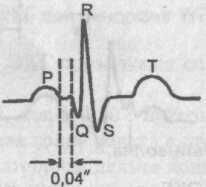
ЭКГ при синдроме Лаун—Генон—Ливайна
Такая же электрокардиографическая картина наблюдается при синдроме Клерка—Леви—Кристеско (CLC), однако суть этих схожих синдромов различна.
При синдроме Лайн—Генон—Ливайна функционирует дополнительный пучок Джеймса, позволяющий «обойти» атриовентрикулярное соединение, а при синдроме CLC синусовый импульс идет именно по атриовентрикулярному соединению, но идет сверхбыстро, не претерпевая физиологической задержки.
При функционировании пучка Махайма синусовый импульс почти проходит атриовентрикулярное соединение и лишь на выходе вступает в этот пучок, что приводит в преждевременной активации части правого или левого желудочков (в зависимости от того, к которому их них подходит этот пучок).
Электрокардиографически при этом наблюдаются:
1. Нормальной продолжительности интервал Р—Q.
2. Наличие дельта-волны.
3. Уширение желудочкового комплекса QRS более 0,12 с.
Клиническое значение синдромов преждевременного возбуждения желудочков состоит в том, что при них довольно часто развиваются наджелудочковые пароксизмальные тахикардии, которые категорически нельзя купировать антагонистами кальция.
Синдром удлиненного Q-T
Генез этих наджелудочковых тахикардии обусловлен механизмом «re-entry» (повторного входа) — желудочки возбуждаются дважды: первый раз от импульса, пришедшего преждевременно по дополнительным путям, а второй раз от импульса, достигшего желудочки обычным путем.
Помимо нарушения ритма, при синдромах преждевременного возбуждения желудочков меняются условия гемодинамики, а именно — преждевременное возбуждение, а следовательно, и сокращение желудочков, существенно укорачивает диастолу, что приводит к уменьшению ударного объема.
Электрокардиографические критерии этого синдрома определены в его названии, диагностика достаточно проста — измеряется интервал от начала зубца Р до окончания зубца Т и сопоставляется с его нормальным значением.
В норме продолжительность этого интервала около 0,40 с, но она зависит от частоты сердечных сокращений. Поэтому более точные нормативные значения этого интервала определяются по соответствующим таблицам или по формуле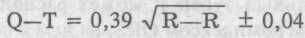
Клиническое значение удлиненного интервала Q—Т в том, что он является свидетелем электрической нестабильности миокарда и может быть предвестником развития фибрилляции или трепетания желудочков, реже — желудочковой пароксизмальной тахикардии. Внешне это проявляется приступами потери сознания и внезапной смертью.
Эту клинику независимо друг от друга описали Романе (1963) и Уорд (1964), и в честь их этот синдром называют синдром Романо—Уорда.
Еще раньше (1957) подобную клиническую картину, но в сочетании с глухонемотой описывали под названием синдрома Джервела—Ланге—Нильсена.
Атриовентрикулярный ритм

Атриовентрикулярный ритм
Этот ритм является заместительным ритмом и возможен только в случае отказа синусового узла. Основными ЭКГ признаками атриовентрикулярного ритма являются
- 1. Отсутствие синусового ритма.
- 2. Отрицательный зубец Р во II и положительный в aVR.
- 3. Частота возбуждения желудочков около 40 в мин.
- 4. Комплекс QRS обычной формы.
Отрицательный зубец Р может располагаться перед желудочковым комплексом QRS, на нем и после него. Это зависит от условий ретроградного проведения импульса пейсмекерных клеток атриовентрикулярного соединения к предсердиям. Если проведение импульса ускорено, то отрицательный зубец Р будет располагаться перед нормальным желудочковым комплексом QRS. При обычном проведении импульса отрицательный зубец Р запишется на комплексе QRS, который при этом будет слегка деформирован этим зубцом. В случае замедленного проведения атриовентрикулярного импульса отрицательный зубец Р расположатся после комплекса QRS.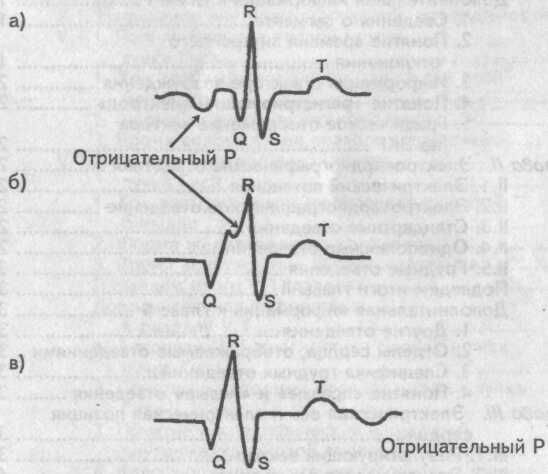
Расположение отрицательного зубца


