Расслоение – комплексное заболевание, поражающее аорту и часто – ее главные ветви, включая коронарные артерии. Жизнеугрожающий характер острого расслоения аорты требует незамедлительной постановки диагноза с целью проведения лечебных мероприятий, направленных на спасение жизни. Если совокупность клинических данных указывает на возможность расслоения аорты, необходимо быстро подтвердить либо опровергнуть этот диагноз. Оптимальная диагностическая стратегия меняется от больного к больному в зависимости от возраста, клинического состояния, анамнеза, профиля лечебного учреждения и диагностических возможностей, применимых в конкретном клиническом случае. При хроническом варианте следует определить потребность и цель хирургического вмешательства.
Диагноз острого расслоения аорты может быть подтвержден несколькими способами. Хотя рентгенография может оказаться полезной в качестве вспомогательного метода, она не обеспечивает определенности, достаточной для принятия решения об операции. Поэтому для подтверждения диагноза больной неизбежно направляется на одно из четырех следующих исследований:
- эхокардиографическое (чрезпищеводное либо трансторакальное),
- томографическое,
- МРТ или
- ангиографическое.
Здесь представлено детальное обсуждение каждого способа, применяемого для подтверждения диагноза расслоения аорты. Далее следует сравнение их относительной мощности в аспектах чувствительности, специфичности и клинической применимости; однако эти показатели меняются от учреждения к учреждению. Наконец, представлена наша собственная стратегия получения правильного диагноза в различных клинических ситуациях самым безопасным и целесообразным путем.
Эхокардиография
Эхокардиография выступает в роли самого надежного метода для быстрой диагностики расслоения аорты. Появление биплановых и омниплановых чрезпищеводных датчиков и возможность получения цветных допплеровских изображений обеспечили широкое признание этого метода. Возможность постановки диагноза эхокардиографически привлекательна в силу своей минимальной инвазивности, легкой выполнимости, возможности проведения «у постели больного» как в блоке интенсивной терапии, так и в операционной. Опытные специалисты обычно в состоянии получить адекватные изображения для подтверждения или исключения диагноза расслоения аорты менее чем за 20 минут без необходимости в транспортировке больного в нестабильном состоянии с активной гемодинамической поддержкой. Другим преимуществом эхокардиографии перед компьютерной томографией и ангиографией является отсутствие необходимости применения внутривенных контрастирующих веществ и радиационной нагрузки.
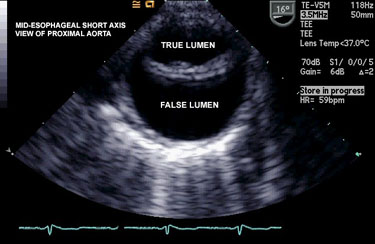
Трансторакальная эхокардиография
Эхокардиография в М-режиме
Ультразвуковое исследование сердца в клинических условиях при-меняется уже почти 30 лет. В 1972 г. Millward сообщил о первом случае постановки диагноза расслоения аорты с помощью ультрасонографии в М-режиме. В том случае имел место разрыв расслоения восходящей аорты в правое предсердие. Другими авторами были предложены критерии диагностики расслоения корня аорты с использованием эхокардиографии в М-режиме. Первой специфичной для расслоения аорты находкой при М-эхокардиографии было «трепыхание интимы», обнаруженное Krueger в 1976 г. Наличие расслаивающей мембраны в просвете аорты на уровне расслоения было независимо подтверждено Nicholson и Cobbs, которые отмечали странные колебания, связанные с внутрипросветной мембраной, позднее детально описанные несколькими исследователями.
Наглядная демонстрация колеблющейся мембраны в сочетании с возможностью распознать осложнения расслоения, такие как аортальная регургитация и выпот (излияние) в перикард, обеспечили поначалу значительный энтузиазм в отношении использования эхокардиографии в М-режиме, который, однако, уменьшился по мере поступления новых сообщений. Так, в отсутствие существенных клинических признаков возможного расслоения аорты эхокардиография в М-режиме считается ненадежным методом.
Двумерная трансторакальная эхокардиография
Многие ограничения М-режима удалось преодолеть при использовании двумерной техники. В 1981 г. Victor распознал этим методом расслоение, захватывающее восходящую аорту. Впоследствии этот автор применил двумерное эхо для обследования 42 больных с подозрением на расслоение аорты, предварительно проанализироваав данные ангиографии. У трети больных диагноз расслоения аорты подтвердился. Критериями, использованными для установления существования расслаивающей мембраны, явились:
- 1) обнаружение ее из более чем одного положения,
- 2) движение, не параллельное движению любой из других сердечных структур,
- 3) заключение о том, что наблюдаемое не является расширением или отражением любой другой структуры сердца и
- 4) нахождение истинного и ложного просветов путем повторных обследований эхогенной поверхности.
Victor подчеркивал важность визуализации всей грудной аорты и указывал, что отрицательное заключение не может быть принято, пока не получены все возможные изображения. Он также отмечал значение изображения через второй парастернальный промежуток справа для оценки восходящей аорты и подчеркивал важность вращения трансдуцера во всех направлениях для более надежного обнаружения расслаивающей мембраны. Bubenheimer в 1980 г. сообщал о комбинированном использовании двумерной и М-эхокардиографии.
В ряде обзоров широко обсуждались чувствительность и специфичность трансторакальной эхокардиографии в диагностике расслоений аорты. Серьезных осложнений при данной процедуре не наблюдалось. В 1993 г. Nienaber сообщал о чувствительности в 78% для случаев острого и 87% для подострого расслоения проксимальных отделов аорты и 40% и 29% - для острых и подострых дистальных расслоений при использовании ТТЕ. Трансторакальная эхокардиография оказалась также неприемлемо слабым методом по способности обнаружения изменений в дуге аорты. Аортальная регургитация и выпот в перикарде обнаруживались легко.
Цветная доплеровская эхокардиография
По сообщению Iliceto (1987 г.), комбинация цветной допплеровской техники со стандартной ТТЭ повысило чувствительность ультразвукового исследования до 100% . Исследование включало 16 больных с подтвержденным диагнозом расслоения аорты I и III типов по ДеБэки. Одновременное контрастирование обоих просветов аорты с противоположно направленными потоками было обнаружено с помощью цветной допплерографии у всех больных за исключением двух, у которых кровоток определялся лишь в одном просвете. Цветная допплерография правильно определяла места коммуникаций между истинным и ложным просветом, а также наличие и степень аортальной регургитации. Автор верно указывал, что в случае неодновременного кoнтрастирования обоих каналов просвет, контрастирующийся первым, вероятно, является истинным.
Учитывая возможность оценки степени связанной с расслоением аортальной регургитации, цветная допплерография обладает значительными преимуществами по сравнению с обычными допплеровскими исследованиями как в непрерывно-волновом, так и в импульсно-волновом режиме. Так, применение цветной допплерографии обеспечивает большую часть информации, получаемой с помощью ангиографии, причем неинвазивно и у постели больного. К сожалению, 100%-ная чувствительность, о которой сообщал Iliceto, не подтвердилась на материалах более крупных исследований с использованием трансторакальной цветной допплерографии.
Чреспищеводная эхокардиография
Самый важный успех в применении эхокардиографии для исследования аорты был достигнут в 1976 г., когда Franzin провел трансдуцер, прикрепленный к кабелю, в пищевод и получил изображения корня аорты и митрального клапана. Чрезпищеводный датчик впервые применил для диагностики расслоения аорты Borner в 1984 г. Вскоре последовало большое количество больных, у которых расслоение аорты было успешно распознано посредством чрезпищеводной эхокардиографии.
Многие ограничения трансторакального получения изображений, включая тучность, эмфизему, ИВЛ, деформации грудной клетки и узкие межреберные промежутки были преодолены при чрезпищеводном доступе. Восходящая и нисходящая грудная аорта хорошо визуализируются одним поперечно расположенным датчиком. Однако при единственном простом сканировании остаются слепые пятна. Этот недостаток был почти полностью преодолен с созданием новых биплановых и омниплановых чрезпищеводных датчиков, которые обеспечивали дополнительные «окна» для диагностики поражений аорты. Такие датчики повысили способность ТЕЕ давать точную информацию о морфологии всех отделов грудной аорты.
Современное оборудование для ТЕЕ включает омниплановые чрезпищеводные трансдуцеры, обеспечивающие получение изображений во многих режимах, включая многочастотное двумерное сканирование, импульсно-волновой, непрерывно-волновой и цветной допплер. Омниплановые датчики могут вращаться на 180 градусов.
и обеспечивают практически неограниченное число возможных плоскостей изображения. С использованием таких датчиков и чрезпищеводного доступа, который позволяет сканировать множество срезов по мере продвижения, вращения и удаления зонда, грудная аорта может быть осмотрена так же хорошо, как и при применении любой другой современной техники, если не лучше. В дополнение к изображению аорты, чрезпищеводный датчик также дает информацию о функции левого желудочка, аортальной и митральной регургитации и их степенях, о локальной подвижности стенки желудочка, проксимальных отделах основных коронарных артерий. Вся эта информация является важной для предоперационной оценки состояния хирургических больных.
Введение чрезпищеводного датчика обычно требует местной анестезии ротоглотки и легкой либо умеренной седации, но легче всего выполняется в операционной под общей анестезией. Исследование оказывается успешным в 97% предпринимаемых попыток и имеет относительно мало противопоказаний. Было показано, что при введении датчика повышается систолическое и среднее кровяное давление, однако в БИТе и в операционной с их инвазивным мониторингом и применением β-блокаторов и анестетиков это обычно легко контролируемо. Как и при любой другой даже минимально инвазивной процедуре, при ТЕЕ случаются серьезные осложнения. Они включают аспирацию, перфорацию пищевода, бронхоспазм и, в моменты максимального дискомфорта больного, изменения на ЭКГ, характерные для ишемии миокарда.
Изменения гемодинамики при проведении ТЕЕ обычно легко контролируемы, но не тривиальны. По мнению Silvey, механическое воздействие самого чрезпищеводного зонда может способствовать разрыву расслоенной восходящей аорты. Возможно, именно это произошло с одним из наших больных, у которого разрыв аорты возник во время введения зонда. Согласно Silvey, осложнения и нежелательные эффекты при проведении ТЕЕ имеют место менее, чем у 1% больных. Эти цифры подтверждает и Pearson.
Начиная с 1987 г. в ряде сообщений говорилось об эффективности ТЕЕ при оценке различных аспектов расслоения аорты. Весьма важный материал, касающийся оценки применения ТЕЕ для диагностики расслоений аорты, был представлен в 1989 г. в сообщении Erbel. Точность ТЕЕ оценивалась у 164 больных с клиническим подозрением на расслоение аорты в многоцентровом исследовании. Диагноз считался подтвержденным, если внутри аорты можно было идентифицировать мембрану, разделяющую два просвета. При тромбировании ложного просвета признаками расслоения считались центральное смещение кальцинатов интимы или разделение ее слоев. Кроме обнаружения расслаивающей мембраны и первичного дефекта больные обследовались на предмет выпота (излияния) в перикард, кинеза стенки желудочка, вовлечения в процесс боковых ветвей аорты и аортальной недостаточности. Чрезпищеводное исследование позволило обнаружить расслаивающую мембрану во всех случаях расслоения I и III типов по ДеБэки, тогда как ложно-отрицательные и ложно-положительные результаты были получены у больных с локализацией патологии в корне аорты. По нашему опыту, распознавание расслоения II типа, ограниченного корнем аорты, на самом деле представляет собой проблему. В целом на больших сериях пациентов чувствительность и специфичность метода равнялись, соответственно, 99% и 98%.
По данным Ballal, ТЕЕ имела превосходство по сравнению с «золотым стандартом», аортографией. При этом вовлечение коронарных артерий в расслоение было правильно распознано у 6 больных из 7, а его отсутствие – у 10. Подобные же данные приводит Simon, который отмечает 100%-ную чувствительность ТЕЕ при постановке диагноза у 32 больных. Следует отметить, что в этой группе больных хирургическая операция по поводу расслоения выполнялась только на основании данных ТЕЕ. Имеется такое же сообщение из Японии.
Результаты очень интересного исследования, посвященного сравнению эхокардиографии, компьютерной томографии и МРТ с аортографией были опубликованы в 1993 г. Nienaber. Результаты исследований подтверждались интраоперационными, патологоанатомическими и аортографическими данными. При диагностике проксимальных расслоений ТЕЕ имела чувствительность 96,4%, а специфичность – 85,7%. Для дистальных расслоений эти цифры составили, соответственно, 100% и 96,4%. В отличие от более ранних исследований, оказалась, что ТЕЕ уступает МРТ по специфичности при оценке восходящей аорты. ТЕЕ, однако, вновь превзошла компьютерную томографию. При применении контрастной ангиографии в двух случаях не удалось распознать расслоение аорты, которое было подтверждено интраоперационно. Вероятной причиной явился тромбоз ложного просвета, затруднивший контрастирование.
В целом, ТЕЕ представляет собой чрезвычайно полезный инструмент для обследования больных с подозрением на расслоение аорты. Упомянутые выше исследования продемонстрировали чувствительность порядка 97-100% при распознавании расслоения, обычно за счет обнаружения расслаивающей мембраны. Способность ТЕЕ обнаруживать явления, связанные с расслоением, включая недостаточность клапана аорты, жидкость в полости перикарда, тампонаду, нарушения локальной сократимости стенки желудочка и поражение коронарных артерий, превосходит таковую любого другого инвазивного или неинвазивного метода исследования. На больших группах больных была показана безопасность и надежность данной процедуры. Сообщения о серьезных осложнениях выглядят скорее анекдотичными.
Внутрисосудистое УЗИ
Внутрисосудистые ультразвуковые датчики позволяют обнаруживать даже крохотные повреждения стенки аорты и могут стать важным методом выявления тонких дефектов, неразличимых с помощью других методов. У 14 больных с подтвержденным расслоением ультрасонография позволила правильно обнаружить первичный дефект, обширность расслоения, включая вовлечение брюшной аорты и ее ветвей, а также наличие или отсутствие сгустка в ложном просвете. Возникшие сложности касались получения циркулярных изображений дуги аорты, обнаружения аортальной недостаточности и выпота в полость перикарда.
УЗИ в В-режиме и доплеровское УЗИ
Мы успешно применяли как УЗИ в В-режиме, так и допплеровское УЗИ для выявления периферических проявлений расслоения аорты. Поскольку использование чрезпищеводного датчика ограничено привратником, В-режим является методом выбора для распознавания расслоений аорты в брюшном отделе. Это недорогое, доступное оборудование, и его способность обнаруживать даже тонкие повреждения интимы хорошо описана.
Компьютерная томография
Компьютерная томография начала применяться в 1973 г. В 1977 г. Gomes использовал данный метод для оценки аневризм брюшной аорты. О первом диагнозе расслоения аорты, поставленном с помощью КТ, сообщил в 1979 г. Harris. Сканирование посредством компьютерного томографа было второй после аортографии методикой, примененной для диагностики и определения характеристик расслоения аорты. Сканеры первого поколения давали изображение с низким разрешением и требовали значительного времени для его получения, что повышало вероятность артефактов. Таким образом, терялись важные для оценки расслоения аорты детали. Однако вопреки изначальным трудностям, вскоре в литературе появились сообщения об успешном диагностическом применении КТ-сканирования. Критериями для постановки диагноза расслоения аорты при КТ служили: увеличенный диаметр аорты, смещение кальцинатов интимы, утолщение стенки аорты и наличие внутрипросветной мембраны. К сожалению, увеличение диаметра аорты не позволяет ни подтвердить, ни исключить диагноз расслоения. Расслоение возникает у больных и без кальцификации интимы, а идентификация расслаивающей мембраны сначала была затруднена вследствие артефактов и низкой разрешающей способности оборудования. Трудности с обнаружением расслаивающей мембраны были преодолены после того, как стало понятно, что введение контрастного вещества должно осуществляться под тщательным контролем для создания разности плотностей между истинным и ложным просветами; что сканирующий луч в силу чрезвычайной тонкости мембраны должен падать под углом к ней, и что большие дефекты в мембране могут приводить к одновременному контрастированию обоих просветов.
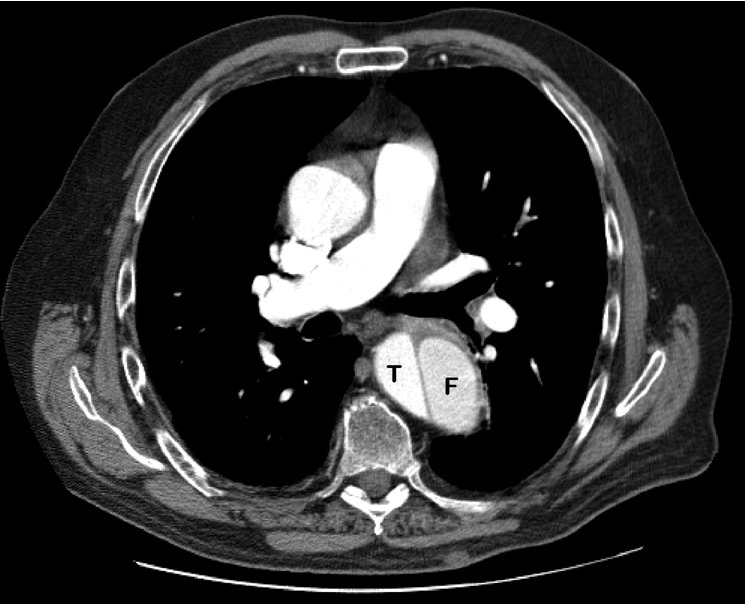
С появлением динамического сканирования и оборудования третьего поколения идентификация двух просветов, разделенных мембраной, стала простой и надежной.
Самые новые устройства для непрерывного «спирального» сканирования дают замечательные изображения за очень короткое время. Полученные в результате данные можно представлять как в двумерном, так и в трехмерном режимах, что позволяет детально оценить размеры расслоения аорты, вовлечение дуги и висцеральных сосудов, а также кровоток по всем контрастируемым ветвям, что очень важно в случае гипоперфузии органов. Имеющееся в настоящее время программное обеспечение позволяет представлять получаемые изображения в любой желаемой проекции, как при МРТ, но за более короткое время.
Хотя КТ не столь эффективна для идентификации сопутствующих расслоению осложнений, как ультразвук, с ее помощью можно легко обнаружить жидкость в полости перикарда, тромбоз ложного просвета и периаортальную гематому. В случаях, когда диагноз расслоения не подтверждается, КТ помогает поставить альтернативный диагноз, такой как аневризма аорты, выпот в перикарде, опухоль средостения, а так же некоторые виды легочной патологии. С помощью КТ можно выявить расслоение аорты, упущенное при аортографии по причине гематомы ложного просвета или одновременного контрастирования ложного и истинного просветов.
При изучении томограммы на предмет расслоения аорты ложный просвет может представать в виде серповидного ободка на периферии или может идти спирально по окружности аорты, увеличиваясь в размерах и сдавливая истинный просвет. Важно отличать сгусток в атеросклеротической аневризме от тромбоза при расслоении. Обычно при атеросклеротической аневризме расширенный истинный просвет окружен концентрическим тромбом, тогда как в случае расслоения он чаще всего в той или иной степени сдавлен по ходу аорты.
Наряду с преимуществами, КТ имеет ряд недостатков. К ним относятся потребность в контрастном веществе, которое может вызвать дисфункцию почек, сложность в установлении объема вовлечения дуги аорты при использовании старого оборудования и невозможность отличить расположенный эксцентрично муральный тромб в атеросклеротической аневризме от локализованной интрамуральной гематомы при расслоении аорты.
В ряде сообщений приведены данные о чувствительности и специфичности диагностики расслоений аорты с помощью КТ по сравнению с МРТ, аортографией и ТТЕ и ТЕЕ. В большинстве исследований диагностическая точность динамической КТ составила 88-100%, что выглядело предпочтительнее по сравнению с аортографией, МРТ и ТЕЕ. В данных исследованиях постановка диагноза требовала обнаружения двух или более каналов, разделенных расслаивающей мембраной. Полезными, но не определяющими находками являлись сдавление и деформация истинного просвета, расширение аорты, утолщение ее стенки, проекции контрастного вещества, напоминающие язвы, и повышенная рыхлость утолщенной стенки аорты.
КТ превосходила аортографию по способности обнаруживать одинаково контрастируемые просветы. Истинный просвет обычно заполняется раньше и контрастируется более интенсивно, чем ложный. Это особенно выражено при тромбировании последнего. Тромбоз ложного просвета аорты следует отличать от интрамуральной гематомы, при которой истинные просвет остается интактным, но окружен кольцевидным тромбом, расположенным между слоями средней оболочки аорты. При аортографии этого не видно.
Существует ряд факторов, способных повлиять на диагностическую точность КТ. Самой частой проблемой является невозможность обнаружения расслаивающей мембраны вследствие артефактов и неудовлетворительного контрастирования. Ложноположительный результат обычно получают в тех случаях, когда нормальные окружающие структуры неверно интерпретируются как аорта, разделенная расслаивающей мембраной . Такое случается с левой безымянной, левой верхней межреберной и левой верхней легочной венами, а также утолщенной плеврой и складками перикарда.
Результаты исследования, посвященного сравнению эффективности КТ с другими диагностическими методами при распознавании наличия и обширности расслоения аорты, были опубликованы в 1993 г. Nienaber. Для обследования 79 больных с острым и хроническим расслоением аорты был применен компьютерный томограф третьего поколения. Ре-зультаты сравнивались слепым методом и подтверждались комплексными аортографическими, интраоперационными и патологоанатомическими данными. В целом КТ показало 94%-ную чувствительность при распознавании острого проксимального расслоения и 70%-ную – подострого. При выявлении дистальных расслоений чувствительность КТ составила 100% для острой стадии и 93% - для хронической, что оказалось предпочтительнее по сравнению с МРТ и ТЕЕ. По специфичности КТ немного уступала МРТ и статистически не отличалась от ТЕЕ.
Результаты крупного европейского многоцентрового исследования, сообщенные Erbel, оказались сходными. В исследование были включены 164 больных с подозрением на расслоение аорты, 85 из которых была проведена КТ. Наблюдаемые чувствительность и специфичность в целом составили 83% и 100%, соответственно. Интересно, что КТ не распознала расслоение аорты, которое также не удалось обнаружить посредством ТЕЕ.
В общем, мы считаем, что с помощью оборудования для КТ последнего поколения можно быстро получать качественные изображения аорты на всем протяжении, достаточно детальные для точного представления об анатомии и обширности как проксимального, так и дистального острого расслоения. Более того, в клиниках, где имеются оборудование для спиральной КТ и опытные рентгенологи, чувствительность и специфичность в отношении наличия и обширности расслоения аорты, достигают 100%. Хотя ряд сопутствующих расслоению состояний, таких как аортальная регургитация и некоторые первичные дефекты, могут быть не обнаружены, получаемая информация является достаточно адекватной для принятия решения об операции в случае острого расслоения.
Благодаря своей относительной дешевизне и воспроизводимости КТ оказывается очень ценным методом для наблюдения за больными с некорригированным расслоением сегментов аорты. Двух- и трехмерные изображения, получаемые при спиральном томографическом сканировании с использованием нового программного обеспечения, особенно полезны при планировании повторных операций. Подобная информация, касающаяся размеров и состояния аорты, может быть также получена при помощи МРТ-сканирования, но это стоит много дороже.
МРТ
Метод магнитно-резонансной томографии был впервые применен для обнаружения расслоения аорты в 1983 г. Herfkins. Последующее применение показало ценность метода. Диагностическое исследование грудной аорты с помощью МРТ имеет ряд привлекательных аспектов. Получаемая информация сравнима с таковой, получаемой при компьютерной томографии, но при этом добавляются преимущество легкого получения изображений в любой желаемой плоскости и данные о характеристиках кровотока в сканируемых сосудах. Это делает представление о функциональной физиологии, а также о нормальной и патологической анатомии аорты более полным.
Современное поколение оборудования и программного обеспечения позволяет отличать кровь от тромба, дифференцировать истинный и ложный просветы, определять локализацию и степень распространения расслоения, а также устья ветвей аорты, включая ветви дуги и брюшного отдела. Новые модификации метода в настоящее время обеспечивают оценку сердечной функции и компетентности клапанов. Более того, это может быть выполнено неинвазивно, безболезненно и без применения внутривенного контрастного вещества или ионизирующего излучения.
Углубленное обсуждение физических принципов МРТ не требуется большинству практикующих врачей, однако, для верной оценки полученных результатов, важно понимание некоторых основных концепций. Вода и ее заряженные протоны быстро движутся в просвете аорты с током крови. Таким образом, на типичном МРТ-изображении внутриартериальное пространство выглядит совершенно черным и не дает никакого радиочастотного сигнала, поскольку протоны заряжают область сканирования еще до расслабления и испускания импульса. Стенка сосуда, расслаивающая мембрана и окружающие ткани и органы, напротив, испускают сигналы различной силы, в зависимости от содержания в них воды и местного химического состава. В случаях относительно низкого потока, как, например, в ложном просвете при расслоении, может возникать слабый внутрисосудистый сигнал. Его интенсивность будет зависеть от скорости потока и от используемой последовательности импульсов, обеспечивая таким образом контраст между истинным и ложным просветами. Дополнительным режимом к «спин-эхо» является режим «градиент-эхо», дающий при наличии кровотока очень яркие изображения. Комбинация двух этих режимов дает информацию, касающуюся относительных скоростей потока в «быстром» (истинном) и «медленном» (ложном) просветах и позволяет обнаружить устья боковых ветвей аорты.
Новое оборудование позволяет комбинировать изображения, полученные в результате множественного сканирования, в единую картину, подобную получаемой при ангиографии. Данный метод применим к любой структуре организма, в которой имеется кровоток, и носит название «проецирование с максимальной интенсивностью». КиноМРТ – важ-ное недавнее достижение МРТ-технологии, поскольку дает трехмерные изображения. Путем соотнесения быстро получаемых изображе-ний с ЭКГ можно получить изображение сердца в режиме реального времени.
Когда значения скорости кровотока в обоих просветах почти одинаковы, могут возникнуть трудности при дифференцировке истинного просвета от ложного. Данное препятствие обычно преодолевают с помощью МРТ, синхронизированной с ЭКГ, т.к. в диастолу в истинном просвете обычно нет кровотока, в то время как в ложном просвете некоторый кровоток сохраняется на протяжении всего сердечного цикла. Другой трудностью может явиться обнаружение тромба при замедленном кровотоке в ложном просвете. При этом могут оказаться полезными фазово-контрольный дисплей и «градиент-эхо». Поскольку при хроническом расслоении ложный просвет обычно тромбируется, расслаивающая мембрана легче определяется при остром расслоении.
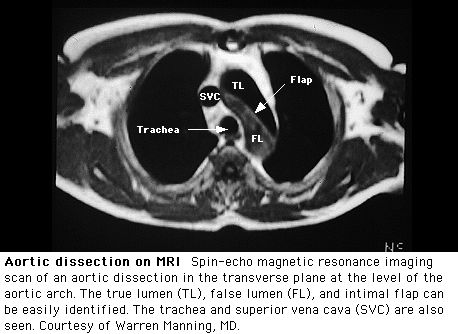
В дополнение к абсолютному диагностическому критерию, визуализации расслаивающей мембраны, имеется ряд других признаков, подтверждающих диагноз расслоения аорты. Хотя ни один из этих критериев сам по себе не является диагностическим при расслоении аорты, их наличие при начальном отрицательном результате с использованием стандартной техники должно побудить к более детальному обследованию. К таким дополнительным находкам относятся дилятация аорты, спиральная конфигурация тромбированного участка стенки аорты и увеличение диаметра аортальной стенки. Как и при других методах получения изображений, когда ложный просвет тромбирован, могут возникнуть трудности при дифференцировке расслаивающей мембраны от концентрически располагающегося тромба и интрамуральной гематомы. Не смотря на определенный прогресс в этой области, МРТ не может обеспечить получение удовлетворительных изображений коронарных артерий, что может быть важным в контексте расслоения аорты.
Метод МРТ до сих пор не получил широкого распространения в диагностике острого расслоения аорты по ряду крупных недостатков. Во-первых, для получения обстоятельной информации требуется много времени (в среднем от 30 минут до часа). Во-вторых, во время проведения исследования, поблизости от больного не должно быть предметов, содержащих железо, что создает затруднительную ситуацию при остром расслоении, когда необходимо использовать медицинский инструментарий. По мере накопления опыта применения МРТ были созданы различные «дружественные» для МРТ устройства, включая специальные дыхательные аппараты с длинными трубками, оборудование для мониторирования ЭКГ и кровяного давления. Однако при введении гемодинамически активных препаратов, когда смена дозировки может потребоваться в течение минут и даже секунд, отсутствие доступа к больному становится значительным недостатком. В-третьих, оборудование для МРТ дорого и доступно не каждой клинике. Наконец, МРТ-сканер обычно располагается на цокольном этаже, на удалении от палат интенсивной терапии и операционных и к нему может не быть круглосуточного доступа.
Техника МРТ привлекательна для долговременного наблюдения расслоения по причине высокой воспроизводимости, полной неинвазивности и отсутствии потребности в контрастных веществах и ионизирующем излучении.
Хотя ошибочные результаты при применении МРТ редки, они все же по разным причинам могут иметь место. Обычно получают ложноположительные результаты вследствие смещения нормальных анатомических структур, особенно сосудов, таких как левая верхняя межреберная вена.
Замечательная чувствительность и специфичность метода МРТ при диагностике расслоения аорты была показана на трех больших группах больных. Более раннее сравнительное исследование Nienaber показало, что МРТ и ТЕЕ обладают 100%-ной чувствительностью при распознавании расслоений, захватывающих грудной отдел аорты, независимо от их локализации в восходящей, нисходящей аорте или дуге. Однако МРТ-сканирование намного превосходило чрезпищеводную эхокардиографию по специфичности (100% против 68%). Позднее та же группа сравнила результаты клинического обследования 110 больных с подозрением на расслоение грудного отдела аорты, с результатами эхокардиографических, рентгенографических, КТ- и МРТ-исследований. Затем методы получения изображений были оценены на основе интраоперационных находок, результатов патологоанатомических исследований и контрастной ангиографии. Из 59 больных, у которых расслоение аорты в конечном счете подтвердилось, МРТ позволил поставить верный диагноз в 58 случаях. МРТ оказался наилучшим методом в отношении предупреждения ложно-положительных результатов и обеспечивал лучшую по сравнению с КТ и ТЕЕ информацию относительно вовлечения в расслоение боковых ветвей аорты.
МРТ вместе с ТЕЕ занял место ангиографии в качестве золотого стандарта для определения сложной анатомии аорты. Мы считаем, что во всех случаях, когда диагноз расслоения аорты остается сомнительным, должно быть применено МРТ-сканирование. С использованием все более изощренного оборудования потребность в получении ангиографического подтверждения расслоения может возникать лишь в очень редких случаях, осложненных органной гипоперфузией. Поскольку острое проксимальное расслоение само по себе служит показанием к неотложной операции, а данные об анатомии и функции аортального клапана, которые можно получить непосредственно в операционной при визуальном осмотре и с помощью ТЕЕ, МРТ-сканирование в подобных ситуациях не рассматривается в качестве метода выбора.
Ангиография
Вопреки быстрому развитию неинвазивной и миниинвазивной технологии, аортография сохраняет за собой важную позицию в диагностике расслоений аорты. Во многих клиниках этот метод продолжает служить меркой, по которой оцениваются менее инвазивные диагностические методы. В центрах с большим опытом диагноз может быть поставлен быстро, с уверенностью и с низким риском для больного. С помощью тщательно проведенного исследования можно получить функциональные и анатомические данные. При этом больному проводится полный мониторинг и, при необходимости, инфузионная терапия для поддержания гемодинамики. Получаемые снимки обычно легко интерпретируются даже не слишком опытными специалистами, и в большинстве центров аортографическое исследование может быть организовано в короткие сроки. При соответствующем опыте данная процедура может быть выполнена с чувствительностью от 82 до 98% и специфичностью, достигающей 100%. С помощью ангиографии можно проанализировать пять очень важных факторов. Они включают: подтверждение диагноза, обширность расслоения, идентификацию первичного дефекта интимы и вторичных коммуникаций, состояние аортального клапана, включая наличие и степень недостаточности, а также оценку состояния брахиоцефальных и висцеральных сосудов.
Аортографию можно выполнить, используя внутривенную либо внутриартериальную технику. Впервые расслоение аорты было подтверждено с использованием внутривенной ангиокардиографии в 1948 г. Paul-lin и James. Основным недостатком введения контраста через вену является недостаточное контрастирование аорты. Данная проблема еще более усугубляется при наличии тампонады или аортальной недостаточности. Вопреки своим недостаткам, данный метод оставался популярным, поскольку существовало опасение, что ретроградная аортография может вызвать повреждение или разрыв хрупкой стенки аорты. Однако по мере накопления опыта проведения ретроградной аортографии, стало очевидным, что частота осложнений при расслоении значимо не отличается от таковой при нерасслоенной аорте, и при этом можно получать намного более качественные изображения.
Применение техники Зельдингера в качестве предпочтительного метода установки катетера привело к тому, что доминирующим местом доступа стала бедренная артерия. К счастью, расслоение редко распространяется дистально до этого уровня (бедренной артерии), хотя обычно вовлеченными оказываются одна или обе подвздошные артерии. В целом для ангиографического доступа выбирается та общая бедренная артерия, на которой более отчетлив пульс. Подключичная артерия остается про запас на случай, если ни одна из бедренных артерий не подойдет для доступа. Техника ретроградной аортографии и возможные неожиданности при ее проведении описаны в деталях.
Обычно при проведении как цифровой, так и стандартной аортографии используются отдельные кадры. Однако при катетеризации сердца также эффективна киноангиография. Хотя снимки в одной плоскости могут помочь в постановке верного диагноза, мы считаем, что в случаях, когда решено проводить аортографию, следует выявить не только локализацию и обширность расслоения, но также и устья брахиоцефальных и висцеральных сосудов на предмет их вовлечения. Это лучше всего достигается съемкой в двух плоскостях. При условии, что больной остается клинически стабильным, следует получить адекватные изображения для распознавания любого вовлечения в расслоение висцеральных, почечных или брахиоцефальных сосудов. Исследование может быть прекращено при нестабильном состоянии пациента с целью его перевода в операционную, если в восходящей аорте обнаруживается расслаивающая мембрана. Однако в случаях хронического расслоения, а также при оценке осложнений расслоения аорты следует получить информацию относительно всех важных ветвей аорты, включая поясничные и межреберные сосуды, питающие спинной мозг, и висцеральные и почечные артерии.
Достоверный диагноз расслоения аорты требует идентификации двух просветов или расслаивающей мембраны. Расслаивающая мембрана наилучшим образом определяется при различном контрастировании истинного и ложного каналов.. Поскольку истинный просвет обычно контрастируется в первую очередь, первые снимки могут показать явно выраженную расслаивающую мембрану, которая становится невидимой на последующих снимках, после того, как полностью окрасятся оба просвета. Факторы, вызывающие затруднение идентификации расслаивающей мембраны, включают одновременное равное окрашивание обоих просветов и тромбоз ложного канала, приводящий к полному отсутствию контрастирования. Накопление значительного количества контрастного материала в большой аневризме и, как следствие, переконтрастирование, может скрыть тонкую расслаивающую мембрану. Такое часто наблюдается при выраженной эктазии корня аорты. Хотя кровоток в истинном просвете обычно более быстрый, чем в ложном, иногда это соотношение может меняться. Идентификация аортального клапана может помочь в дифференцировке истинного просвета от ложного, т.к. клапан всегда составляет одно целое с истинным каналом.
В прошлом большое внимание уделялось точному обнаружению места разрыва интимы и просвета, от которого отходят брахиоцефальные и коронарные артерии при остром расслоении. Однако по мере накопления опыта отношение к данной проблеме менялось, и в настоящее время большинство хирургов согласны с тем, что всю важную информацию можно получить в ходе интраоперационного обследования восходящей аорты и брахиоцефальных ветвей в условиях циркуляторного ареста. Единственным важным фактором, выявляемым ангиографически при остром расслоении проксимальной аорты, остается наличие или отсутствие расслаивающей мембраны в восходящей аорте.
Вовлечение боковых ветвей аорты и определение просвета, от которого они отходят, имеет весьма важное значение, когда дело касается осложнений расслоения аорты. Любая из ветвей аорты может отходить как от истинного, так и от ложного просвета . С целью упрощения идентификации просвета отхождения Slater и DeSanctis провели сравнительный анализ ангиографических признаков. Формирование расслаивающей гематомы при вовлечении боковой ветви обычно сопровождается небольшой вторичной коммуникацией. Ветви могут заполняться как исключительно из истинного просвета, так и из ложного либо из обоих просветов одновременно. Ангиографически сосуды, заполняющиеся из ложного просвета, при инъецировании контраста в истинный просвет могут казаться полностью окклюзироваными или сдавленными.
Повреждение боковых ветвей, отходящих как от истинного, так и от ложного просвета аорты, является типичным осложнением расслоения. В первом случае обструкция возникает вследствие распространения процесса вдоль сосуда, в то время как во втором случае проходимость нарушается за счет разрыва расслаивающей мембраны, лоскут которой перекрывает просвет сосуда. Ангиография позволяет обнаружить подобные осложнения, и любое подозрение на сосудистое осложнение как в острой, так и в хронической стадии расслоения должно быть доказано либо опровергнуто.
Одной из наиболее часто встречающихся дополнительных ангиографических находок при расслоении аорты является обнаружение сдавления истинного просвета после введения контрастного материала. В случаях, когда ложный просвет не контрастируется, такое сдавление или сужение истинного канала может оказаться единственной положительной ангиографической находкой. Сужение обычно гемодинамически незначимо, поскольку даже в сдавленном состоянии истинный просвет в большинстве случаев больше, чем таковой в норме. Характерно его изменение по ходу аорты при распространении расслоения в дистальном направлении. Стенка аорты может казаться утолщенной вследствие интрамуральной гематомы или отека. Когда такое утолщение стенки распространяется на значительную длину аорты, что свидетельствует против его атеросклеротического или жирового происхождения, это служит косвенным признаком расслоения аорты. Проекция небольшого, напоминающего язву выпячивания на гладком контуре аорты также говорит о возможном расслоении. Такая проекция обычно возникает в месте разрыва интимы когда ложный просвет, по крайней мере, частично тромбируется. В редких случаях подобные проекции могут быть следствием изолированных разрывов интимы или окклюзии боковых ветвей аорты.
Другим косвенным признаком может служить аортальная регургитация, особенно при остром расслоении проксимального отдела аорты. К сожалению, этот признак неспецифичен, поскольку аортальная недостаточность имеется у многих больных с эктазией корня аорты и у 10% пациентов с расслоением дистальных отделов аорты.
Резюме
. Ретроградная аортография, как стандартная, так и цифровая, является чувствительным и специфичным инструментом для диагностики расслоения аорты. Когда эхокардиография и КТ недоступны, аортография представляет собой наиболее быстрый и надежный способ диагностики острого расслоения. Кроме того, мы считаем аортографию методом выбора при подозрении на окклюзию сосуда (сосудов) независимо от остроты процесса. Однако в большинстве случаев потребность в аортографии отпадает при наличии новых, менее инвазивных и более точных способов диагностики.
Коронарная ангиография
Использование обычной коронарной ангиографии для определения коронарной анатомии перед экстренной коррекцией расслоения проксимальной аорты в целом не приветствуется из-за возможного разрыва. По нашему опыту, а также по опыту других, данная процедура считается нежелательной, поскольку она может критически отсрочить операцию. Хотя у некоторых больных с острым расслоением проксимальной аорты может иметься ИБС, мы не можем назвать ни одного пациента (из прооперированных нами), который бы погиб или пострадал от инфаркта миокарда, обусловленного ИБС, в связи с операцией на аорте. Вовлечение правой или, реже, ствола левой коронарной артерии имеется у 10-30% больных с расслоением восходящей аорты, но селективная коронарная ангиография играет весьма незначительную роль в диагностике этой проблемы. Чаще коронарная анатомия и патология оценивается интраоперационно.
Хотя применение селективной коронарной ангиографии не рекомендуется при остром расслоении проксимальной аорты, для предоперационного обследования отдельных больных с острым дистальным расслоением, которые чаще имеют в анамнезе ИБС, использование этого метода является оправданным. При хронических расслаивающих аневризмах, особенно при наличии подозрительных ЭКГ-признаков или ИБС в анамнезе, коронарная ангиография должна составлять часть предоперационного обследования.
Резюме.
Проведение селективной коронарной ангиографии при остром проксимальном расслоении не рекомендовано из-за срочности ситуации. И наоборот, перед проведением тромболизиса у больных с подозрением на острый инфаркт миокарда, должна быть уверенность в том, что это не расслоение аорты. Рутинное применение коронарной ангиографии рекомендуется для предоперационного обследования некоторых больных с острым дистальным и большинства пациентов с хроническим проксимальным и дистальным расслоением.
Диагностическая стратегия
Наш опыт лечения острого и проксимального расслоения аорты охватывает 30 лет и три престижных клиники. По мере внедрения новых диагностических методов и оперативной техники наша стратегия претерпела значительную эволюцию. Вероятно, наиболее важным достижением было исследование дистальной порции восходящей аорты, дуги и брахиоцефальных сосудов в операционной при циркуляторном аресте, что позволило отказаться от часто затруднительного и требующего времени предоперационного диагностического обследования. Трансторакальная и чрезпищеводная цветная допплеровская эхокардиография произвели революцию в стратегии анатомической и функциональной оценки сердца и крупных сосудов, особенно при расслоении проксимальной аорты, как в операционной, так и вне ее.
Острое расслоение проксимальной аорты
Все больные с подозрением на острое расслоение аорты должны быть немедленно переведены для лечения в сердечно-сосудистое отделение интенсивной терапии. В данной ситуации самым важным вопросом, требующим ответа, будет: «Имеется ли в восходящей аорте расслаивающая мембрана?» Наличие такой мембраны является абсолютным показанием для хирургического замещения восходящей аорты, и при отсутствии осложняющих факторов дальнейшее диагностическое обследование не требуется.
ТТЕ можно выполнить быстро независимо от гемодинамического статуса пациента. Стабильные больные с неоднозначными или предположительными ТТЕ-признаками проксимального расслоения переводятся в операционную, и после анестезии и интубации им выполняется ТЕЕ. Если сомнения в правильности диагноза сохраняются, больного переводят в рентгенодиагностическое отделение для проведения компьютерной томографии. После установлении диагноза расслоения следует операция. Если у больного имеется гипоперфузия органов брюшной полости, производится ангиография или МРТ, которые одновременно подтверждают или опровергают диагноз расслоения аорты и вовлечения ее главных ветвей. При наличии одновременно расслоения и критической гипоперфузии операция на аорте предшествует абдоминальному вмешательству с целью ликвидации органной ишемии.
Диагностический протокол сокращается в случаях гемодинамической нестабильности, когда наличие расслаивающей мембраны в проксимальной аорте однозначно подтверждается с помощью ТТЕ, и больного оперируют без дальнейших задержек. Если диагноз остается сомнительным, пациента доставляют в операционную, дают наркоз, интубируют, после чего диагноз подтверждают с использованием ТЕЕ. Признаки висцеральной гипоперфузии в данном случае не принимаются во внимание ввиду экстренности ситуации. В таких случаях для подтверждения или исключения висцеральной ишемии мы обычно продлеваем срединную стернотомию на живот. В зависимости от ситуации, после коррекции аорты ишемия устраняется либо выполняется резекция кишечника. Альтернативно, после завершения операции на аорте выполняется ангиография.
Острое расслоение дистальной аорты
Больным с острым расслоением дистальной аорты обычно не требуется срочная операция, и поэтому диагностические исследования могут быть выполнены в том же объеме, что и у стабильных пациентов с хроническим вариантом.
Однако гемодинамическая нестабильность указывает на разрыв аорты и требует быстрых действий. Хотя место разрыва обычно локализуется в проксимальной порции нисходящей аорты, разрыв может возникнуть в любом месте по ее ходу. Таким образом, диагностический протокол должен выполняться до тех пор, пока станет возможным принять решение о соответствующем уровне торакотомии или тораколапаротомии. С этой целью выбирается самый доступный и одновременно наиболее целесообразный способ диагностики. По нашему опыту, наиболее полно отвечает этим требованиям компьютерная томография, в то время как МРТ, ввиду длительности исследования, стоит на втором месте. Однако больные с признаками висцеральной ишемии должны подвергаться аортографии с целью выявления обструкции висцеральных сосудов.
Хроническое расслоение аорты
Больные с хроническим расслоением обычно гемодинамически стабильны, если у них нет сердечной недостаточности вследствие выраженной регургитации на аортальном клапане. Изредка на хроническую аневризму накладывается острое расслоение. В таком случае применяется диагностический протокол для острых вариантов. Способы диагностики, применяемые при хроническом расслоении, включают КТ, МРТ и, в отдельных случаях, аортографию. Мы рассматриваем КТ и МРТ равнозначными в данной ситуации, поскольку оба способа выявляют все детали, которые могут потребоваться хирургу. Ретроградная аортография применяется лишь в случаях, когда требуется выявить отдельные ветви аорты. В особенности это касается больных, которым выполняется протезирование нижнего отдела грудной и верхнего отдела брюшной аорты. В таких случаях в настоящее время у любого больного, которому планируется операция, оценивается кровоснабжение спинного мозга. Проведение коронарной ангиографии целесообразно у любого пациента старше 45 лет, но в особенности у больных с хроническим расслоением дистальной аорты.
Surgical treatment of aortic dissection
Hans Georg Borst, Markus K. Heinemann, Christopher D. Stone


