 Мерцательная аритмия является одним из самых распространенных нарушений нарушением ритма. Например, в США заболеваемость мерцательной аритмией составляет около 2,5 миллиона человек (примерно 1% населения США). Частота мерцательной аритмии увеличивается с возрастом; так, более чем у 9% людей в возрасте старше 80 лет регистрируется мерцательная аритмия.
Мерцательная аритмия является одним из самых распространенных нарушений нарушением ритма. Например, в США заболеваемость мерцательной аритмией составляет около 2,5 миллиона человек (примерно 1% населения США). Частота мерцательной аритмии увеличивается с возрастом; так, более чем у 9% людей в возрасте старше 80 лет регистрируется мерцательная аритмия.
Мерцательная аритмия харакеризуется некоординиованным сокращением предсердий, что приводит к совершенно различным клиническим последствиям: от бессимптомного течения до головокружения, слабости, ишемических явлений и даже инсульта или декомпенсированной сердечной недостаточности.
Лечение мерцательной аритмии также многогранно и включает различные стратегии: медикаментозная терапия, направленная на контроль частоты или ритма, электрическая кардиоверсия, катетерная аблация, а также антикоагуляция, направленная на профилактику тромбоэмболии.
Содержание
Классификация мерцательной аритмии
Механизмы развития мерцательной аритмии
Заболеваемость / смертность
Патофизиология
Мерцательная аритмия вызывается множеством электрических импульсов, возникающих в предсердиях по механизму "re-entry", которые передаются через АВ-соединение, зачастую вызывая тахикардию с нерегулярным сокращением желудочков. Частота проведения возбуждения к желудочкам зависит от рефрактерности АВ-узла. Отсутствие нормального сокращения предсердий приводит к нарушению наполнения кровью желудочков, что называется «потерей предсердной подкачки». Кроме того, отсутствие полноценного сокращения предсердий приводит к застою крови и способствует образованию сгустков. Поэтому при восстановлении синусового ритма и появлении организованного сокращения предсердия эти тромбы могут отрываться и попадать в системный кровоток, приводя к эмболическим явлениям, таким как инфаркт миокарда или инсульт.
Таким образом, клинические проявления мерцательной аритмии, чаще всего, обусловлены:
- потерей предсердной подкачки (т.е. синхронизированного сокращения предсердий)
- нерегулярным желудочковым ответом
- слишком быстрой частотой сокращения желудочков
Классификация мерцательной аритмии
С течением времени мерцательная аритмия приводит к изменению проводящей системы предсердий. Такое электрическое ремоделирование создает условия для учащения рецидивов мерцательной аритмии и увеличения рефрактерности каждого последующего эпизода мерцательной аритмии к лечению. Можно сказать, что «мерцательная аритмия порождает мерцательную аритмию». На этом основана клиническая классификация форм МА:
- пароксизмальная мерцательная аритмия – эпизоды мерацательной аритмии обычно длятся менее 24 часов (до 7 дней) и прекращаются самостоятельно
- персистентная мерцательная аритмия – эпизоды мерацательной аритмии длятся более 7 дней, восстановление синусового ритма происходит с помощью медикаментов или электроимпульсной терапии
- перманентная форма – постоянная форма мерацательной аритмии; диагноз выставляется при безуспешости восстановления синусового ритма.
Для обозначения мерцательной аритмии у лиц, не имеющих структурных заболеваний сердца и/или легких, при легком риске тромбоэмболии используется термин «изолированная мерцательная аритмия». Как правило, это понятие применимо для пациентов не старше 60 лет.
Механизмы развития мерцательной аритмии
В развитии эпизода мерцательной аритмии зачастую ключевую роль играет вегетативная нервная система. Повышение тонуса симпатической нервной системы у пациентов с мерцательной аритмией может приводить к электрическому ремоделированию предсердий и способствовать переходу мерцательной аритмии в персистентную форму. В последнее десятилетие было показано, что важную роль в возникновении эпизода мерцательной аритмии и поддержании фибрилляции предсердий по механизму "re-entry" играют области предсердий в районе устьев легочных вен. В этой области с богатой иннервацией блуждающим нервом предсердная мышца распространяется на вены грудной клетки. Эти анатомические особенности легли в основу катетерной абляции при лечении мерцательной аритмии, которая предполагает изоляцию легочных вен. (См. "Хирургическое лечение мерцательной аритмии")
Для мерцательной аритмии характерно несколько типичных клинических сценариев:
- Мерцательная аритмия при отсутствии структурных аномалий в сердце
- Мерцательная аритмия у пациента с сердечно-сосудистым заболеванием
- Системное состояние, которое может способствовать развитию мерцательной аритмии (например, гипотермия, гипертиреоидизм)
- Мерцательная аритмия в послеоперационный период
Заболеваемость / смертность
Мерцательная аритмия редко является жизнеугрожающим состоянием. По данным Фрамингемского исследования, смертность у пациентов с мерцательной аритмией в 1,5-2 раза выше, чем в популяции в целом. Частота инсульта у пациентов с мерцательной аритмией в отсутствие ревматизма достигает 5% в год, что примерно в 2-7 раз выше, чем у пациентов без мерцательной аритмии. При этом следует учитывать, что риск инсульта повышен не только из-за мерцательной аритмии, но также и вследствие наличия у пациента других сердечно-сосудистых заболеваний. Распространенность инсульта у пациентов младше 60 лет составляет менее 0,5%; в возрасте старше 70 лет частота этого заболевания удваивается с каждым дестяилетием. По оценкам, риск инсульта в связи с мерцательной аритмией составляет 1,5% (для пациентов в возрасте 50-59 лет) и достигает 3% в возрасте 80-89 лет. Раса также влияет на частоту мерцательной аритмии: она развивается у белых более чем в два раза чаще, чем у представителей негроидной расы. Частота мерцательной аритмии также выше у мужчин; это характерно для всех возрастных групп. Частота мерцательной аритмии зависит от возраста и увеличивается по экспоненте. Так, в детском возрасте мерцательная аритмия развивается очень редко (за исключением кардиохирургии). В возрасте младше 55 лет частота мерцательной аритмии составляет 0,1%, в возрасте старше 60 лет - 3,8%, и возрасте старше 80 лет – 10%.
Клиническая часть
Анамнез
Клинические проявления мерцательной аритмии охватывают широкий спектр от бессимптомного течения до кардиогенного шока или инвалидизирующего инсульта. При первичной оценке пациентов с мерцательной аритмией следует обращать внимание на признаки, указывающие на необходимость неотложной стабилизации состояния (в течение нескольких минут, обычно путем кардиоверсии).
Показания к неотложному купированию мерцательной аритмии:
- Потеря сознания
- Декомпенсация застойной сердечной недостаточности (например, отек легких)
- Гипотензия
- Неконтролируемая стенокардия
Кроме этого, пациент может указывать на другие симптомы: сердцебиение, слабость или ухудшение переносимости физической нагрузки, утомляемость, головокружение. Сбор анамнеза также должен включать установление давности пароксизма мерцательной аритмии, выяснение наличия предрасполагающих факторов (обезвоживание, перенесенные инфекционные заболевания, употребление алкоголя), фармакологический анамнез, купирование пароксизмов мерцательной аритмии в прошлом, наличие основного сердечно-сосудистого заболевания.
Физикальный осмотр
Физикальное обследование начинается с оценки основных параметров жизнедеятельности (уровень сознания, дыхательные пути, дыхание и кровообращение; ЧСС, АД, ЧД).
Для мерцательной аритмии характерен нерегулярный пульс, обычно частота пульса составляет 110-140 в минуту, иногда может достигать 160—170 в минуту. У пациентов с клапанной патологией мерцательная аритмия встречается довольно часто, при аускультации сердца следует обращать внимание на сердечные шумы. Обследование дыхательной системы может указать на наличие / декомпенсацию застойной сердечной недостаточнсти; иногда мерцательная аритмия развивается на фоне пневмонии в отсутствие хронических сердечно-легочных заболеваний.
Следует также обращать внимание на наличие варикозно расширенных вен нижних конечностей и тромбоза глубоких вен (мерцательная аритмия может разиваться на фоне тромбоэмболии легочной артерии). Одной из основных причин мерцательной аритмии считается также гипертиреоидизм, поэтому следует обращать внимание на признаки этого заболевания. Для мерцательной аритмии харакетрны тромбоэмболические осложнения, поэтому пароксизму мерцательной аритмии могут сопуствовать признаки транзиторной ишемической атаки / инфаркта мозга, периферической эмболизации (холодная конечность с резкими болями и локальным отсутствием пульса, боль в левом боку при инфаркте селезенки). При общем охлаждении или приеме кардиотоксичных препаратов может развиваться брадисистолическая форма мерцательной аритмии.
Причины
К факторам риска мерцательной аритмии относятся возраст, мужской пол, длительная гипертензия, клапанная патология, гипертрофия левого желудочка, ишемическая болезнь сердца (в то числе и со снижением функции левого желудочка), сахарный диабет, курение, любые формы кардита.
Причины мерцательной аритмии можно разделить на сердечно-сосудистые и другие причины.
К основным сердечно-сосудистым причинам можно отнести следующие:
- Длительная гипертензия
- Ишемическая болезнь сердца
- Хроническая сердечная недостаточность
- Любые формы кардита
- Кариомиопатия
- Синдром слабости синусового узла
К некардиальным причинам мерцательной аритмии можно отнести следующие:
- Гипертиреоидизм
- Низкий уровень калия, магния или кальция в крови
- Феохромоцитома
- Прием симпатомиметических препаратов, алкоголя, травмы грудной клетки, гипотермия
Некардиальные респираторные причины:
- Тромбоэмболия легочной артерии
- Пневмония
- Рак легкого
Также выделяют идиопатическую мерцательную аритмию: изолированная мерцательная аритмия развивается в отсутствие известных причин у пациентов с нормальной функцией сердца по данным эхокардиографии. Чаще всего изолированая мерцательная аритмия развивается у пациентов младше 65 лет.
Дифференциальный диагноз
Мерцательную аритмию следует отличать от других форм наджелудочковых нарушений ритма, например, от мультифокальной предсердной тахикардии, синдрома Вольфа-Паркинсона-Уайта. Отдельного рассмотрения требует вопрос о тахиаритмии с широкими комплексами QRS, что может наблюдаться при желудочковой тахикардии или при мерцательной аритмии с наличием блокады внутрижелудочковой проводимости.
Диагностика
ЭКГ
Характерно отсутствие зубцов Р, наличие нерегулярных мелких волн (волн f), а также нерегулярных комплексов QRS. Следует обращать внимание на наличие признаков гипертрофии левого или правого желудочков, блокады внутрижелудочковых ветвей, признаки острого или перенесенного инфаркта миокарда, длительность интервала QT. 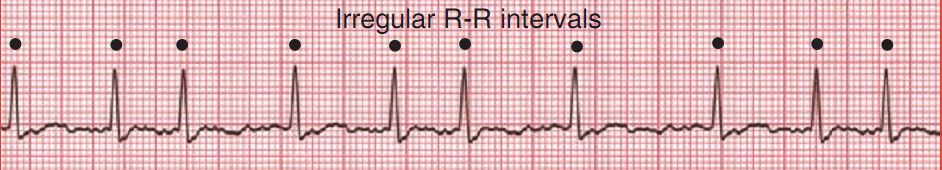
При развитии пароксизма мерцательной аритмии и отсутствии угрозы жизни, прежде всего, следует выяснить причину развития пароксизма, а значит, провести лабораторно-инструментальное обследование.
Лабораторные исследования
Общий анализ крови
Причиной развития мерцательной аритмии могут служит анемия, инфекция.
Биохимические показатели
Электролиты (нарушение электролитного баланса - одна из частых некардиальных причин мерцательной аритмии), уровни мочевины и креатинина (мерцательная аритмия нередко развивается при почечной недостаточности, для которой также характерны электролитные расстройства); сердечные ферменты при подозрениях на ишемию и инфаркт миокарда как первичное или вторичное явление при мерцательной аритмии: уровни КК и тропонина.
При подозрении на тромбоэмболию легочной артерии, тромбоз глубоких вен можно определять D –димеры.
Гормоны щитовидной железы (гипертиреоидизм – сравнительно редкая причина мерцательной аритмии, которую, тем не менее, нельзя упускать из виду). Тем не менее, результаты анализа будут доступны только через несколько дней; чаще всего, начальные действия предпринимаются в отсутствие результатов исследования функции щитовидной железы.
Токсикологические исследования, определение уровня дигоксина (у пациентов, принимающих этот препапат).
Инструментальные методы исследования
Зачастую пациентам с мерцательной аритмией проводят различные инструментальные методы исследования. Что можно установить с их помощью?
Рентгенограмма органов грудной клетки, как правило, нормальная. Следует обращать внимание на признаки хронической сердечной недостаточности, а также признаки заболеваний легких и сосудов (ТЭЛА, пневмония).
При повышении уровня D-димеров, возможно, потребуется проведение КТ-ангиографии легких.
Для диагностики клапанной патологии используется эхокардиография. Следует обращать внимание на размеры левого и правого предсердий, размер и функцию левого желудочка, признаки гипертрофии левого желудочка, состояние перикарда.
Чреспищеводное УЗИ сердца применяется, в основном, для исключения/подтверждения наличия тромбов в левом предсердии.
При подозрении на пароксизмальную форму мерцательной аритмии можно применять холтеровский мониторинг ЭКГ.
Для контроля адекватности контроля частоты, исключения ишемической патологии применяется нагрузочное тестирование (велоэргометрия, тред-милл).
Лечение
Неотложная кардиоверсия
Неотложная кардиоверсия показана при нестабильном состоянии пациента. Следует сказать, что такая необходимость случается довольно редко. О нестабильности состояния обычно говорят, когда наблюдаются следующие клинические проявления, причиной которых следует считать пароксизм мерцательной аритмии:
- Симптоматическая гипотензия
- Нарушение сознания или его потеря
- Острый коронарный синдром: симптомы (стенокардия) или ЭКГ; в том числе инфаркт миокарда
- Гипоксия с характерными для нее признаками: цианотичность кожных покровов, одышка с участием вспомогательных мышц
- Декомпенсация застойной сердечной недостаточности (например, отек легких)
Лечение пациентов с нестабильной гемодинамикой осуществляется по алгоритму реанимации и предполагает применение электрической кардиоверсии (см. ниже)
Контроль частоты или восстановление синусового ритма?
В большинстве случаев состояние пациента при пароксизме мерцательной аритмии остается стабильным. В этом случае лечение мерцательной аритмии может включать контроль частоты или восстановление синусового ритма (медикаментозно или с помощью электроимпульсной терапии). К какой из стратегий лечения следует прибегать?
Решение принимается индивидуально и зависит от клинического течения пароксизма мерцательной аритмии (с жалобами или без симптомов), анамнеза (длительность пароксизма, способы купирования мерцательной аритмии в прошлом), характеристик пациента (возраст, сопутствующая патология). Для ответа на этот вопрос было проведено несколько масштабных рандомизированных исследований (например, AFFIRM, RACE). Эти исследования включали пациентов пожилого возраста с длительным течением мерцательной аритмии. По данным этих исследований, значимых различий в смертности и частоте инсульта в группах восстановления синусового ритма и контроля частоты не было. При этом следует учитывать, что при восстановлении синусового ритма пациенты перестают принимать антикоагулянты; мерцательная аритмия нередко характеризуется бессимптомным рецидивирующим течением, что повышает риск инсульта в группе синусового ритма. Для окончательного подтверждения этой гипотезы и для ответа на многие другие вопросы необходимо проведение дополнительных исследований.
В настоящее время считается, что у молодых пациентов с клиническими симптомами нарушения ритма и в отсутствие выраженных сердечно-сосудистых заболеваний приемлемой стратегией является восстановление синусового ритма. У пожилых пациентов с бессимптомным течением мерцательной аритмии и наличием структурной патологии со стороны сердечно-сосудистой и дыхательной систем оправдана стратегия контроля частоты и антикоагуляции.
Контроль частоты
В большинстве случаев первоочередной задачей является контроль частоты и антикоагуляция; долгосрочной целью в ряде случаев (далеко не всегда!) является восстановление синусового ритма.
Обычно контроль частоты направлен на снижение частоты желудочковых сокращений ниже 80 в минуту. В то же время, в исследовании RACE II сравнивалось 2 группы пациентов: группа строгого контроля ЧСС (менее 80 в минуту) и группа пациентов с ЧСС 110 в минуту. Оказалось, что различий в композитной конечной точке (кардиальная летальность, обострение ХСН, инсульт, системное кровотечение, жизнеугрожающие аритмии) между этими двумя группами нет.
Следует помнить, что при контроле частоты следует обращать внимание на способствующие тахикардии факторы, такие как лихорадка, инфекция, гиповолемия, анемия, гипоксия; в этих случаях наиболее эффективным способом достижения контроля частоты будет коррекция этих состояний, а без соответствующей коррекции успех терапии будет сомнительным.
Препаратами выбора для контроля частоты являются внутривенные формы бета-блокаторов (эсмолол, метопролол, пропранолол) или недигидропиридиновых кальциеых блокаторов (верапамил, дилтиазем). Бета-блокаторы особенно эффективны при повышенном симпатическом тонусе, напрмер, при тиреотоксикозе, а также при ишемии миокарда / инфаркте миокарда. Блокаторы кальциевых каналов могут применяться у пациентов с реактивными заболеваниями дыхательных путей, при отсутствии достоверных сведений о наличии/отсутствии выраженной сердечной недостаточности. Пациенты, у которых развивается пароксизм мерцательной аритмии, зачастую уже принимают препараты этих групп. При контроле частоты следует использовать препараты, относящиеся к той же группе, что и лекарства, принимаемые пациентом. Следует избегать смешивания препаратов различных групп, блокирующих АВ-соединение: при этом повышен риск полной блокады сердца. Следует помнить, что бета-блокаторы и блокаторы кальциевых каналов нельзя применять у пациентов с синдромом преждевременного возбуждения (например, синдроме WPW), поскольку, блокируя АВ-соединение, эти препараты могут обусловливать проведение импульсов от предсердий только через дополнительные пучки. Это может привести к фибрилляции желудочков (если это произошло, необходима неотложная дефибрилляция). При наличии преждевременного возбуждения желудочков следует применять амиодарон. Амодарон также можно применять у пациентов с выраженной ХСН, которая может декомпенсироваться при введении дилтиазема или метопролола. Дигоксин показан для контроля частоты у пациентов с выраженной ХСН, сниженной функцией левого желудочка, а также пациентов, ведущих сидячий образ жизни (поскольку дигоксин не обеспечивает «гибкого» контроля частоты в зависимости от физической нагрузки).
Восстановление синусового ритма
Восстановление синусового ритма может быть медикаментозным или электрическим.
Электрическая кардиоверсия
Электрическая R-синхронизированная кардиоверсия показана у нестабильных пациентов (при продолжающейся ишемии миокарда и стенокардии, клинически значимой гипотензии, обострении ХСН). Кроме того, электрическое восстановление ритма проводится у пациентов с синдромом преждевременного возбуждения желудочков и очень высокой частоте сокращения желудочков. Электрическая кардиоверсия рекомендована также у гемодинамически стабильных пациентов при неприемлемости для них симптомов мерцательной аритмии. Возможно, электроимпульсная терапия целесообразна в качестве компонента реализации долгосрочной цели при мерцательной аритмии после достижения контроля частоты и адекватной антикоагуляции. При выборе метода восстановления ритма следует учитывать пожелания пациента. Как указывалось выше, «мерцательная аритмия порождает мерцательную аритмию». Лечение мерцательной аритмии на ранних стадиях заболевания (например, при впервые возникшем пароксизме мерцательной аритмии) предполагает возможно быстрое восстановление синусового ритма и сокращение времени мерцательной аритмии с помощью электрической кардиоверсии.
Не стоит проводить электрические кардиоверсии у пациентов с частыми «срывами» ритма и относительно кратковременными эпизодами синусового ритма. Кардиоверсия у стабильных пациентов с перманентной мерцательной аритмией нецелесообразна; в этой группе целью терапии является контроль частоты. Электрическая кардиоверсия противопоказана при токсичности препаратов наперстянки и при гипокалиемии.
Расположение электродов («ложек») – переднелатеральное (над верхушкой левого желудочка и в правой подключичной области) или переднезаднее (над грудиной и над левой лопаткой в положении пациента на правом боку). По данным некоторых исследований, втрое положение электродов более эффективно.
Получены данные, что двухфазная кардиоверсия позволяет восстановить синусовый ритм разрядом с меньшей энергией и характеризуется большей эффективностью.
Стратегии выбора разряда включают возрастание доз (70 – 120 – 150 - 170 Дж для бифазной кардиоверсии и 100 - 200 – 300 - 360 Дж для монофазной) или применение одного разряда с высокой энергией (считается, что вторая стратегия обладает большей эффективностью).
Проведение кардиоверсии у стабильных пациентов предполагает применение внутривенной анестезии (мидазолам, пропофол или тиопентал).
Кардиоверсия у пациентов с имплантированными кардиостимуляторами (ЭКС) может быть безопасной при соблюдении ряда условий: у пациентов этой группы электроды следует накладывать в переднезадней позиции.
Риск электрической кардиоверсии:
- Риск, связанный с внутривенной анестезией
- Риск тромбоэмболии (<1% при адекватной антикоагуляции)
Где проводить восстановление ритма?
По данным нескольких американских исследований, безопасной и оправданной стратегией при остром пароксизме мерцательной аритмии может считаться электрическая кардиоверсия в условиях отделения неотложной помощи с последующей выпиской пациента. Обследование в этом случае проводится амбулаторно. Показания к госпитализации пациентов с мерцательной аритмией могут включать:
- Наличие сопутствующих заболеваний
- Необходимость дальнейших обследований или лечения причины мерцательной аритмии, в том числе диагностика и лечение острого коронарного синдрома
- Пожилой возраст
- Наличие выраженных заболеваний сердца
- Высокий риск осложнений лечения мерцательной аритмии
Медикаментозная кардиоверсия
Медикаментозное восстановление синусового ритма стало более популярным с разработкой новых эффективных препаратов. К этому способу кардиоверсии прибегают у пациентов с клиническими симптомтамии нарушения ритма, при недавнем начале пароксизма мерцательной аритмии, а также в качестве дополнения к терапии у пациентов после неудачной первой попытки электрической кардиоверсии. Следует помнить об опасностях медикаментозной кардиоверсии, связанных с проаритмогенным действием лекарств. Исследования показали, что эффективность медикаментозной кардиоверсии ниже, чем электрической (при использовании двухфазных дефибрилляторов). Считается, что медикаментозное и электрическое восстановление ритма характеризуются одинаковым риском тромбоэмболических явлений, поэтому рекомендации относительно антикоагуляции для лекарственной и электрической кардиоверсии одинаковы.
К антиаритмическим препаратам, использующимся для купирования мерцательной аритмии, относятся новокаинамид (прокаинамид), пропафенон, соталол, флекаинид, амиодарон, ибутилид и дронедарон. Эффективность конкретных препаратов зависит от длительности пароксизма мерцательной аритмии.
Рекомендации Американской коллегии кардиологов, Американской ассоциации кардиологов и Европейского общества кардиологов (ААС/ АНА/ ESC) содержат следующие данные об эффективности антиаритмических препаратов:
- При длительности пароксизма мерцательной аритмии не более 7 дней доказали свою эффективность дофетилид, флекаинид, ибутилид и пропафенон; в меньшей степени – амиодарон и хинидин. Еще менее эффективными или совсем неэффективными были признаны такие препараты, как прокаинамид, дигоксин и соталол.
- При длительности пароксизма мерцательной аритмии более 7 дней доказали свою эффективность дофетилид, амиодарон, флекаинид, ибутилид, пропафенон и хинидин. Менее эффективными или совсем неэффективными были признаны новокаинамид, соталол и дигоксин.
- При длительности пароксизма мерцательной аритмии более 90 дней доказали свою эффективность пероральные формы пропафенона, амиодарон и дофетилид.
Прием большинства этих препаратов требует тщательного мониторинга ЧСС. Американская организация FDA потребовала стационарного мониторинга при начале применения дофетилида, а также соталола (для пациентов с сердечно-сосудистыми заболеваниями, интервалом QT < 450 мс).
В 2009 г. FDA одобрила применение нового антиаритмика III класса дронедарона для лечения пароксизма мерцательной аритмии. Механизм действия препарата сходен с механизмом действия амиодарона, однако дронедарон обладает меньшим числом побочных эффектов, поскольку не включает в свою структуру йод. Тем не менее, в исследовании ANDROMEDA было установлено, что у пациентов с декомпенсированной ХСН и фракцией выброса левого желудочка < 35% дронедарон увеличивал смертность вдвое. Применения этого препарата у пациентов данной группы следует избегать.
"Таблетка в кармане"
Распространение получил подход к купированию пароксизма мерцательной аритмии, называемый "таблетка в кармане". Эта стратегия применима к пациентам с незначительными структурными изменениями сердечно-сосудистой системы или без них, у которых развивается клинически значимый пароксизм мерцательной аритмии. Она предполагает самостоятельный амбулаторный прием флекаинида (300 мг) или пропафенона (600 мг) (дозы рассчитаны на пациента с массой более 70 кг). Перед приемом этих антиаритмиков класса IC рекомендуется принимать бета-блокатор или недигидропиридиновый блокатор кальциевых каналов для предотвращения быстрого АВ-проведения в случае трепетания предсердий (за 30 минут) или принимать препараты этих групп постоянно. Купирование пароксизма мерцательной аритмии может сопровождаться брадикардией. Кроме того, эта стратегия опасна у некоторых пациентов без структурных аномалий сердца, в частности, при синдроме Бругада, когда прием антиаритмических препаратов класса ІС приводит к фибрилляции желудочков. Поэтому первое восстановление ритма, возможно, следует проводить в стационарных условиях. Эффективность такого подхода достигает 94% (среднее время до разрешения эпизода мерцательной аритмии составило 133 минуты) (Alboni et al., 2004 г.).
Поддержание синусового ритма
Выбор препарата для поддержания синусового ритма зависит от заболевания сердечно-сосудистой системы у данного пациента.
При сердечной недостаточности свою эффективность подтвердили амиодарон и дофетилид. Кроме того, пациенты со снижением функции левого желудочка должны получать ингибиторы АПФ или ингибиторы ангиотензиновых рецепторов, а также бета-блокаторы (бисопролол, карведилол). Доказано, что эти препараты помогают контролировать ЧСС, улучшают функцию левого желудочка и увелчивают выживаемость пациентов. Вопрос о комбинированном назначении бета-блокаторов и других антиаритмиков (амиодарона, дофетилида) требует дальнейшего изучения.
При ИБС следует рассмотреть применение бета-блокаторов, хотя данные об эффетивности этих препаратов для сохранения синусового ритма после кардиоверсии неубедительны. Предпочтение при ИБС, возможно, следует отдать соталолу. Амиодарон харатеризуется более высоким риском брадикардии и большей токсичностью, но может назначаться при выраженной ХСН. Применять флекаинид и пропафенон у этих пациентов не рекомендуется. Целесообразность применения хинидина, новокаинамида, дизопирамида и дофетилида для сохранения синусового ритма после кардиоверсии у пациентов с ИБС в достаточной мере не изучена; некоторые исследователи рассматривают эти препараты как лекарства «второй или третьей линии».
При артериальной гипертензии и гипертоническом сердце предпочтительны амиодарон и соталол. В отсутствие ишемии и выраженной гипертрофии левого желудочка показаны пропафенон или флекаинид.
Антикоагуляция
Как указывалось выше, восстановление синусового ритма может сопровождаться отрывом тромба из предсердий и развитием тробоэмболических явлений. Поэтому при длительности пароксизма мерцательной аритмии более 48 часов пациентам перед медикаментозным или электрическим восстановлением ритма следует в течение 3 недель принимать варфарин (целевое МНО 2-3). Альтернативой такому подходу является гепаринизация и исключение предсердных тромбов с помощью чреспищеводной эхоскопии. В любом случае, после восстановления синусового ритма антикоагулянтная терапия проводится еще в течение 4 недель. Необходимость антикоагуляции после восстановления ритма связана с неэффективным сокращением предсердий сразу после восстановления синусового ритма, что может сопровождаться застоем крови в предсердии и тромбобразованием.
Стратегия контроля частоты при мерцательной аритмии также предполагает проведение антикоагуляции. Согласно рекомендациям ACC/AHA/ESC (2006 г.), антитромботическая терапия при мерцательной аритмии предполагает прием аспирина или варфарина. Для подбора терапии имеют значения факторы риска (легкий, умеренный или высокий риск):
| Легкий риск | Умеренный риск | Высокий риск |
|---|---|---|
| Возраст 65-74 года | Возраст старше 75 лет | ОНМК (ТИА или инфаркт мозга) в анамнезе |
| Женский пол |
Артериальная гипертензия | Механический протез клапана |
| ИБС | Хроническая сердечная недостаточность | Митральный стеноз |
| Тиреотиксикоз | Фракция выброса левого желудочка ≤ 35% | |
| Сахарный диабет |
При легком риске рекомендуется прием аспирина. При наличии одного фактора умеренного риска – аспирина или варфарина (решение принимается индивидуально). При наличии более чем одного фактора умеренного риска или факторов высокого риска рекомендуется прием варфарина (целевое МНО – 2-3). При изолированной мерцательной аритмии в возрасте до 75 лет рекомендуется прием аспирина; в возрасте до 75 лет и наличии ИБС рекомендуется принимать варфарин.
Хирургическое лечение мерцательной аритмии
Хирургическое лечение мерцательной аритмии рассматривается здесь.
Хирургическое лечение мерцательной аритмии в Беларуси - европейское качество за разумную цену
См. также Руководящие принципы по лечению фибрилляции предсердий (ESC) 2010
 Литература:
Литература:
1. Atrial Fibrillation: Treatment & Medication. Pierre Borczuk
2. Atrial Fibrillation. Lawrence Rosenthal et al.
3. ACC/AHA/ESC 2006 Guidelines for the Management of Patients with Atrial Fibrillation.


